- Симптомы синдрома грушевидной мышцы
- Причины синдрома грушевидной мышцы
- Диагностика синдрома грушевидной мышцы
- Профилактика синдрома грушевидной мышцы
- Лечение синдрома грушевидной мышцы
Синдром грушевидной мышцы.
Лечение синдрома грушевидной мышцы в Киеве
в Медицинском центре мануальной терапии и массажа "МАНУАЛ-ПРО"
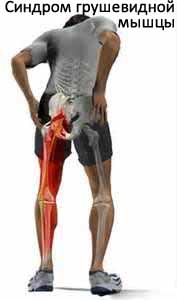
Синдром грушевидной мышцы (С.Г.М) — такой синдром, возникающий по различным причинам, характерным признаком которого является наличие боли, в основном, в области ягодицы, которая может переходить на пах, бедро или голень.
С.Г.М. может возникнуть в любом возрасте, так как он не зависит от того, сколько человек прожил, ведь в настоящее время дегенеративные, воспалительные, да и любые патологические процессы костей (в том числе позвоночника), мышц, сосудов и нервов могут возникнуть и в молодом возрасте. Именно наличие таких патологических процессов и связано с возникновением С.Г.М, что и вызывает характерную болевую симптоматику.
Данный симптомокомплекс относят к, так называемым, туннельным невропатиям. Невропатии туннельные — совокупность заболеваний, появляющийся в результате несоответствия между диаметром нервного ствола и диаметром мышечно-костного прохода (туннеля), в котором располагается какой-либо нерв.
Симптомы синдрома грушевидной мышцы
Болевые ощущения при данном синдроме могут быть как местными, так и распространенными. Есть симптомы, при которых сдавливается седалищный нерв, что вызывает определенную клинику, а есть и такие боли, которые возникают также при сдавлении, вот только сдавливаются сосуды, питающие крупнейший нерв человеческого организма — седалищный и артерия, питающая мышцу ягодицы.
К болям местного характера относят:
- Те, что выявляются в суставе, соединяющем подвздошные и крестцовые кости и в суставе таза (тазобедренном) вследствие длительного стояния, пеших прогулок, при подведении бедра к туловищу или когда приседаете на корточки. Ощущение, будто мышца ноет, её тянут. Если же прилечь или сесть и развести ноги – боль уменьшается.
- Симптом Бонне-Бобровниковой: если расслаблена мышца ягодицы, под ней самостоятельно определяется m.piriformis, которая, если её натянуть, уплотняется и становится болезненной.
- Симптом Виленкина: если постучать (метод перкуссии) сзади по ноге, там, где располагается пораженная m.piriformis, появится боль.
- Если скользящим движением провести от седалищного бугра кнутри и вверх, при этом интенсивно нажимая пальцем, появляется болезненность в проекции седалищной ости.
- Не исключено появление синдрома поражения тазового дна, при котором наблюдается тоническое (длительное и устойчивое сохранение мышечных волокон в сокращенном состоянии ) гипертонус (перенапряжение) m.piriformis в сочетании с таким же гипертонусом остальных мышц на дне таза.
Когда в процесс вовлекается подгрушевидное пространство и седалищный нерв:
- Мышца будет ныть, печь, или появится зябкость. Все это вследствие компрессии нерва.
- От ягодичной мышцы болевые ощущения затрагивают ногу на всем её протяжении, или же только голень.
- Болевые симптомы могут спровоцироваться повышением температуры или просто при смене погоды, в стрессовых ситуациях.
- Бывает и так, что снижается поверхностная чувствительность (меньше ощущается прикосновение к коже), рефлекс Ахилла.
- Если же повреждены в основном волокна, из которых образован нерв большеберцовой кости, то болезненность будет проявляться в мышцах задней поверхности голени во время прогулки. Также можно провести пробу Ласега (врач поднимает выпрямленную ногу пациента со стороны повреждения и, если при поднятии менее, чем на 60° появляется болезненность, проба считается положительной ). Боль также может появляться в самой крупной мышце голени — икроножной.
К болям, указывающим на сдавливание артерии ягодицы и сосудов, кровоснабжающих седалищный нерв, относят следующую боль:
- Резко возникает спазм артерий ноги нарушает кровоснабжение мышц, вызывая боль и перемежающуюся хромоту. Пациенту трудно ходить, поэтому он часто останавливается и садится или ложится отдохнуть. После "передышки" больной снова может идти, но следующий поход также длится не долго. Внешне нога становится бледной.
Причины синдрома грушевидной мышцы
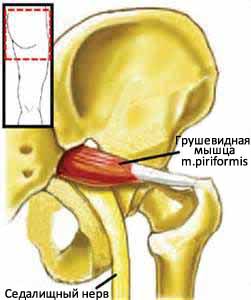
Ишалгия, ишиас — так называется боль, явившаяся результатом компрессии седалищного нерва. Каков же механизм? Грушевидная мышца (по латыни — m.piriformis) находится сразу же под мышцей ягодицы. Также рядом с m.piriformis находится крестцово-остистая связка, а между этими мышцей и связкой проходят важные анатомические образования: артерия ягодичной мышцы и седалищный нерв. Воспаление m.piriformis приводит к сдавлению седалищного нерва и появлению вышеописанной симптоматики.
Происходит гипертонус (длительное и устойчивое сохранение мышцы в сокращенном виде) m.piriformis в сочетании с таким же напряжением остальных мышц дна таза. Сдавливаются сосуды и нервы, уменьшается или прекращается питание мышцы, она перестаёт получать полезные вещества, происходит ишемизация ягодичной мышцы, а за ней и, возможно, всей нижней конечности.
Синдром грушевидной мышцы известен издавна, каждый терапевт и семейный врач знаком с ним. Данный синдром может вызвать и перенапряжение самой мышцы, и нарушения в мышцах и связках пояса нижней конечности. Кроме того это может быть проявлением запущенного поясничного остеохондроза или результатом патологических процессов во внутренних органах.
Может быть первичное поражение грушевидной мышцы (повреждающий фактор действует непосредственно на саму мышцу), а может быть и вторичное поражение грушевидной мышцы (когда поражение грушевидной мышцы является следствием другого заболевания).
Факторы, которые обуславливают появление первичного поражения грушевидной мышцы:
- Травмирование ягодицы или пояснично-крестцовой области.
- Перерастяжение самой m.piriformis.
- Перенапряжение мышц вследствие физических нагрузок.
- Долгое нахождение больного в позе, уменьшающей болевой синдром (анталгическая поза).
- Действие низких температур.
- Неправильно выполненный внутримышечный укол.
- Миозит, приводящий к "окостенению" мышцы (оссифицирующий).
Факторы, при которых m.piriformis поражается вторично:
- Повреждение или воспаление соединения между крестцом и подвздошной костью.
- Предшествующий патологический процесс в органах, располагающихся в малом тазу.
Существуют факторы, которые связанные с какими-либо повреждениями или воспалением позвоночника, называемые вертеброгенными и, соответственно, ни коем образом не имеющие отношения к каким-либо патологическим процессам, происходящим в позвоночнике, называемые невертеброгенными.
При вертеброгенных патологиях может произойти спазмирование мышц, рефлекторное их сокращение. Такой вариант также можно назвать не корешковым, он очень часто вызывает именно те боли, о которых мы ведем речь, то есть те, которые поражают область бедра и поясницы, в результате гипертонуса мышечных волокон. При повреждении или воспалении межпозвоночных дисков, если ещё и патология затронула спинномозговые корешки, мышцы спазмируются и могут длительно не выходить из такого состояния.
Вертеброгенные причины:
- Либо травмируется корешок спинного мозга, либо сам позвоночник, либо их сочетание.
- Опухолевые образования позвоночника или спинномозгового корешка.
- Радикулопатия от первого поясничного до первого крестцового позвонков.
- Стеноз позвоночного канала в пояснице – сужение отверстия между позвонками.
Невертеброгенные причины:
- Патологические процессы во внутренних органах.
- Патология функционирования мышцы (миофасциальная боль).
Диагностика синдрома грушевидной мышцы
Кроме изучения походки и осанки для того, чтобы диагностировать наличие у пациента именно синдром грушевидной мышцы, используют несколько видов исследования:
- Мануальное (ручное) обследование.
- Исследование с помощью внутримышечной инъекции анестетика.
- Дополнительные методы исследования, такие как рентгенологическое исследование, радиоизотопное сканирование, МРТ (магнитно-резонансная томография).
Как проводиться мануальное обследование? Есть несколько приемов, которые позволяют заподозрить, а в добавок и подтвердить наличие С.Г.М. К ним относятся:
- Если пальпировать (щупать) место присоединения грушевидной мышцы, немного вверх и кнутри от крупного вертела бедренной кости, человек ощущает боль.
- Болезненность также возникает при пальпации соединения между крестцом и подвздошной костью в его нижнем отделе.
- Симптом Ласега: прямую ногу пациента врач приподымает минимум на 60° и смотрит на реакцию пациента. Если появилась боль симптом является положительным.
- Симптом Бонне-Бобровниковой: под полностью расслабленной мышцей ягодицы располагается m.pirifоrmis, а если её натянуть, уплотняется и становится болезненной.
- Симптом Виленкина: если постучать (метод перкуссии) по ноге, только сзади там, где проецируется m.pirifоrmis, появится неприятное болезненность.
- Симптом Гроссмана: напряжение мышц ягодицы в ответ на удар специальным молоточком по определенным отросткам (остистым) позвоночника.
1. Рентген-диагностика
Это очень информативный метод исследования. При этом проводится рентген-диагностика поясничной части позвоночника, а также – места соединения (сочленения) тазовых костей с крестцом.
2. Магнитно-резонансная томография (МРТ)
Данный метод позволяет обнаружить наличие патологии в различных структурах и тканях.
3. Радиоизотопное сканирование
Данный метод исследования целесообразен, если есть подозрение на наличие инфекционного процесса, либо подозрение на онко-патологию.
4. Исследование при помощи внутримышечной инъекции анестетика
Для проведения внутримышечной инъекции используется раствор новокаина. Новокаин вводится непосредственно в грушевидную мышцу, а для того, чтобы быть уверенным, что раствор попал куда нужно, можно осуществлять манипуляции под контролем компьютерной томографии или рентгена, хотя опытному специалисту такое ни к чему. Проба считается положительной, если после её проведения исчезает болевой синдром, соответственно, диагноз подтверждён. Данный метод является наиболее точным и даст стопроцентное подтверждение диагноза.
Профилактика синдрома грушевидной мышцы
Специфической профилактики данного синдрома нет, так как его возникновение весьма непредсказуемо. Нужно просто придерживаться нескольких простых правил, особенно, если у вас есть предрасполагающий фактор (заболевания позвоночника):
- Не заниматься тяжелым физическим трудом.
- Не переохлаждаться.
- Не пребывать долго в позе, уменьшающей болевой синдром (анталгической позе).
- Лечить основное заболевание.
Лечение синдрома грушевидной мышцы
Если же так вышло, что синдром грушевидной мышцы застал вас врасплох и был подтвержден специалистами, следует срочно начинать лечение.
Наш центр занимается лечение синдрома грушевидной мышцы в Киеве с 2003 года, применяя исключительно безоперационные (консервативные) методы лечения.
Лечение является комплексным и заключается в устранении причины, вызвавшей страдание пациента, а не только симптоматическое снятие боли.
Курс безоперационного лечение синдрома грушевидной мышцы в нашем центре состоит из 5 — 10 комплексных лечебных сеансов. Лечение при этом амбулаторное, с посещением нашего центра ежедневно или через день.
В его состав входят:
- Мануальная терапия. Благодаря данному методу, нормализуются связи в позвоночно-двигательных сегментах (ПДС), происходит устранение образовавшихся между ними блоков. Методика абсолютно безопасна и выполняется опытным врачом-мануальным терапевтом с индивидуальным подбором техники терапии для каждого пациента. Возможно использование таких методик, как постизометрическая релаксация мышц (ПИР) и постреципрокная релаксация мышц (ПРР).
- Лечебный массаж. Пользу массажа нельзя недооценивать! Глубокая проработка мышц способствует уменьшению боли, снятию воспаления и отека, нормализации тонуса мышц. Кроме того процедуры массажа очень приятны.
- Физиотерапия. Очень успешный и безопасный метод лечения, преимуществом которого является отсутствие аллергических реакций, метод также не токсичен. Основан он на использовании различных физических факторов. В результате нормализуются многие функции организма, исчезают боли, снимается воспаление и организм лучше и быстрей восстанавливается. Наш центр использует такие методы физиотерапии, как: амплипульс-терапия (использование электрического тока с определёнными характеристиками), магнито-лазерная терапия (используются магнитные поля с определёнными характеристиками), миостимуляция (использование электрического тока с определёнными характеристиками для нормализации функций мышц и нервов).
- Лечебная физкультура (ЛФК) — это индивидуально подобранные упражнения. Ее следует проводить с опытным специалистом, так как излишняя физическая нагрузка может навредить. Главным образом направлена на то, чтобы расслабить напряженную, спазмированную m.pirifоrmis. Выполняются они в лежачем и сидячем положениях и не вызывают никаких трудностей во время выполнения. Изначально боль будет мешать выполнению некоторых движений и они будут казаться совершенно бесполезными, но опытный инструктор всегда поможет и научит выполнять их самостоятельно. А такое упражнение, как наложение ноги на ногу, выполняемое после исчезновения болевого синдрома, не предоставит никаких трудностей. Главное — не лениться, ведь Ваше здоровье во многом зависит от Вас!
- Медикаментозная терапия. Среди лекарственных препаратов применяются: НПВС (нестероидные противовоспалительные средства), миорелаксанты, расслабляющие мышечные волокна, препараты для улучшения микроциркуляции (благодаря им нормализуется трофика (питание) мышцы), анальгетики используются для устранения сильных болевых ощущений.
Методы лечения:
Мануальная терапия
- Остеопатия
- Хиропрактика
- Постизометрическая релаксация мышц (ПИР)
- Постреципрокная релаксация мышц (ПРР)
- Вытяжение позвоночника
Массаж
- Лечебный массаж
- Общий массаж
- Спортивный массаж
- Расслабляющий массаж
- Баночный массаж
- Вакуумный массаж
- Вибрационный массаж
- Массаж головы
- Массаж шеи
- Массаж спины
- Массаж ног и стоп (ступней)
- Антицеллюлитный массаж
Физиотерапия
- Амплипульс терапия
- Магнито-лазерная терапия и магнитотерапия
- Миостимуляция
- Электрофорез
Лечебная физкультура (ЛФК)
Медикаментозная терапия
Другое
- Медицинский фиксирующий пояс (корсет, бандаж, корректор осанки)
- Ортопедические стельки (супинаторы)
Позвоночник человека